Синдром на Судек: симптоми, причини, лечение
Синдром на Sudeck или комплексен регионален болков синдром ( CRPS ) е вид болезнена патология на хроничен клиничен ход, който се дължи на развитието на дисфункция на централната или периферната нервна система (Rogers & Ramamurthy, 2016).
На клинично ниво синдромът на Sudeck се характеризира с наличието на променлива дисфункция или дефицит на неврологичната, скелетната, кожната и съдовата система (Díaz-Delgado Peñas, 2014).

Най-често срещаните признаци и симптоми в това медицинско състояние са: повтаряща се и локализирана болка в крайниците или засегнатите области, аномалии в температурата и цвета на кожата, изпотяване, възпаление, повишена чувствителност на кожата, двигателно влошаване и значително забавяне. на функционално физическо възстановяване (Национален институт за неврологични заболявания и инсулт, 2015).
Освен това са описани два различни етапа на еволюция по отношение на техните клинични характеристики: етап I или ранен етап, етап II и етап III (Díaz-Delgado Peñas, 2014).
Въпреки че специфичните етиологични фактори на синдрома на Судек не са известни точно, голямо разнообразие от механизми може да играе важна роля както в генезиса, така и в поддържането.
Голяма част от случаите се развиват след страдание от травма или хирургическа интервенция, инфекциозна патология или дори лъчетерапия (Национална организация за редки заболявания, 2007).
Що се отнася до диагнозата на тази патология, тя трябва да бъде в основата си клинична и потвърдена с други допълнителни тестове (радиология, сцинтиграфско изследване и др.) (Rodrigo et al., 2000).
Въпреки че няма лек за синдрома на Sudeck, терапевтичният подход изисква мултидисциплинарен подход, който обикновено включва фармакологична терапия, физическа рехабилитация, хирургични процедури и психологическо лечение, между другото (Ribera Canudas, X).
Характеристики на синдрома на Судек
Болката е една от медицинските симптоми, които всички хора изпитват или са преживели в даден момент.
По този начин обикновено търсим ремисия или облекчение от нея чрез наличните техники (аналгетик, спешна медицинска помощ и др.) И освен това диагнозата обикновено е повече или по-малко очевидна (Clevelad Clinic, 2016).
Въпреки това, има някои случаи, при които нито един от тези подходи не е ефективен и не е възможно да се намери конкретна медицинска кауза (Clevelad Clinic, 2016).
Един от тези случаи е синдромът на Sudeck, известен също като рефлексна симпатикова дистрофия (DSR) или други по-малко използвани термини като алгодистрофия, алгоневродистрофия, атерофия на Sudeck, преходна остеопороза или синдром на рамото в ръка (Национална организация). за редки нарушения, 2007 г.).
Синдромите, свързани с хронична болка в резултат на травма, са докладвани в медицинската литература в продължение на няколко века. Обаче, до 1900 г. Sudeck първо описа този синдром, наричайки го "остра възпалителна костна атрофия" (Rodrigo et al., 2000).
Въпреки това, терминът рефлексна симпатична дистрофия (DSR) е предложен и измислен от Evans през 1946 г. Така, Международната асоциация за изследване на болката, определена през 1994 г., клиничните критерии и срока на тази патология като комплексен регионален болен синдром ( Ribera Canudas, 2016).
Синдром на Sudeck е рядка форма на хронична болка, която обикновено засяга крайниците (ръцете или краката) като приоритет (Mayo Clinic, 2014).
Обикновено признаците и симптомите, характерни за тази патология, са представени след травматично увреждане, операция, мозъчно-съдов или сърдечен инцидент и е свързано с дефицитно функциониране на симпатиковата нервна система (Mayo Clinic, 2014).
Нашата нервна система (SN) обикновено се разделя на анатомично ниво на две основни части: централната нервна система и периферната нервна система (Redolar, 2014):
- Централна нервна система ( ЦНС ): това разделение се състои от мозъка и гръбначния мозък. В допълнение, тя представя и други подразделения: мозъчни полукълба, мозъчен ствол, малък мозък и др.
- Периферна нервна система ( SNP ): това разделение се състои основно от ганглии и краниални и гръбначни нерви. Те се разпределят от почти всички области на тялото и са отговорни за транспортирането на информация (чувствителна и двигателна) по двупосочен начин с SNC.
Освен това трябва да подчертаем, че периферната нервна система, от своя страна, има две основни подразделения (Redolar, 2014):
- Автономна нервна система ( ANS ): тази функционална подразделение е отговорна главно за контрола на вътрешната регулация на организма и по този начин има съществена роля в управлението на реакцията на вътрешните органи към вътрешните условия на последния.
- Соматична нервна система ( SNS ): тази функционална подразделение е отговорна главно за предаването на сетивната информация от повърхността на тялото, сетивните органи, мускулите и вътрешните органи в CNS. В допълнение, тя се подразделя на три компонента: симпатична, парасимпатична и чревна.
По този начин симпатиковата нервна част е част от автономната нервна система и е отговорна за регулирането на неволеви движения и хомеостатичните процеси на организма. Конкретно, симпатиковата нервна система е отговорна за производството на защитни отговори на събития или обстоятелства, които представляват опасност, потенциал или реалност (Наваро, 2002).
Внезапното и масивно активиране на симпатиковата система произвежда голямо разнообразие от взаимоотношения, сред които можем да подчертаем: диализация на зеницата, изпотяване, повишена сърдечна честота, бронхиална дилатация и др. (Navarro, 2002).
Следователно, когато увреждане или нараняване засяга симпатичната система, може да се появят системни анормални реакции, както в случая със синдрома на Судек.
статистика
Всеки може да страда от синдром на Sudeck, независимо от възрастта, пола, мястото на произход или етническата група.
Не са установени значими различия по отношение на възрастта на началото, но е възможно да се регистрира по-висока честота на тази патология при жени със средна възраст от 40 години (Национален институт за неврологични заболявания и инсулт, 2015).
При педиатричната популация тя не се появява преди 5-годишна възраст и освен това е рядко срещана преди 10-годишна възраст (Национален институт за неврологични заболявания и инсулт, 2015).
Въпреки че има малко статистически данни, свързани с тази патология, много от тях сочат честота от 5.6-26, 2 случая на 100.000 жители на общото население. Освен това коефициентът на разпространение е 4: 1 в полза на женския пол (Villegas Pineda et al., 2014).
От друга страна, най-честите предизвикателни причини са травматични, обикновено страдащи от фрактури на костите (Villegas Pineda et al., 2014).
Признаци и симптоми
Характерната клинична картина на синдрома на Sudeck включва голямо разнообразие от признаци и симптоми, които обикновено варират в зависимост от времевата еволюция на патологията (Díaz-Delgado Peñas, 2014):
Етап I или ранен
В началната фаза на синдрома на Sudeck симптомите могат да се колебаят периодично и да останат за неопределено време. В допълнение, началото е обикновено бавно, може да започне с чувство на слабост или парене в някои области, последвано от прогресивна скованост.
Някои от най-често срещаните промени на този етап са:
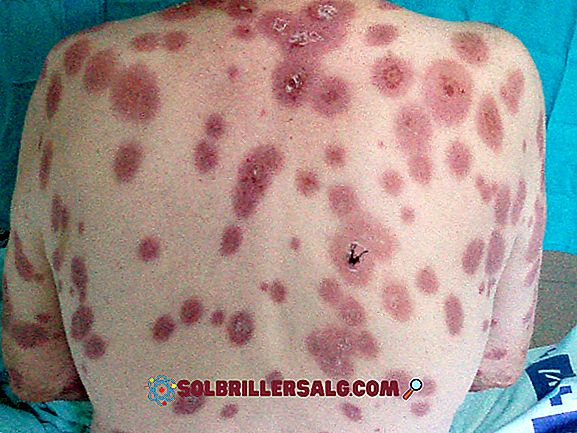
- Болка : този симптом е най-определящата характеристика на синдрома на Судек. Много от засегнатите хора го описват като изгарящо или пулсиращо усещане, което се появява постоянно. В допълнение, той има някои характеристики: алодиния (поява в присъствието на доброкачествени или безвредни стимули), намаляване на праговете на болка или хиперпатия (забавена и преувеличена реакция към кожен стимул). Обикновено най-засегнатите от болката области са ръцете, краката, ръцете и краката.
- Оток : засегнатите участъци обикновено показват подуване, дължащо се на увеличаване или анормално натрупване на течност в тъканите.
- Livedo reticularis / екстрем : това медицинско състояние се отнася до прогресивното развитие на обезцветяване на кожата, което има тенденция да изглежда червеникаво или синкаво. Тя се свързва главно с наличието на оток, разширяване на кръвоносните съдове и намаляване на телесната температура.
- Промяна на телесната температура: промените в температурата на кожата на засегнатите области са чести, могат да варират чрез увеличаване или намаляване на обичайното.
- Хиперхидроза : прекомерното изпотяване е друга често срещана медицинска находка в тази патология. Обикновено се извършва локално.
Етап II
- Болка: този симптом се проявява по подобен начин на предишната фаза, но може да се разпространи в други области на тялото, извън първоначалната повърхност и трябва да стане по-тежък.
- Твърди едеми: Както и в предишната фаза, засегнатите области обикновено показват процес на набъбване, дължащ се на увеличаване или анормално натрупване на течност в тъканите. Въпреки това, тя има твърда структура, не е депресивна.
- Промяна на чувствителността: всеки стимул може да доведе до задействане на болката, в допълнение, праговете, свързани с чувствителността и възприемането на температурата, са намалени. Триенето или докосването на засегнатата област може да причини дълбока болка.
- Бледост и цианотична топлина: често се наблюдава обезцветяване на кожата, което води до бледност. В допълнение, засегнатите области понякога могат да имат висока или понижена температура, в сравнение с други повърхности на тялото.
- Капилярна промяна: Косата расте значително или се забавя. В допълнение, възможно е да се идентифицират различни аномалии в ноктите, като канали.
Етап III
- Болка: в тази фаза болката може да се прояви по начин, еквивалентен на предишните фази, намаляване или, в по-тежките случаи, присъстващ в постоянен и неподатлив.
- Мускулна атрофия: мускулната маса се намалява значително.
- Развитие на контрактури и скованост: поради мускулна атрофия мускулите могат да развият контрактури и упорита скованост. Например раменете могат да останат "замразени" или фиксирани.
- Функционална зависимост: двигателният капацитет е силно намален, толкова много хора са засегнати, обикновено се нуждаят от помощ за извършване на рутинни дейности.
- Остеопения: Подобно на мускулната маса, костният обем или концентрация могат също да бъдат намалени до нива под нормалните или очакваните.
каузи
Както вече посочихме, специфичните причини за синдрома на Судек не са известни точно, въпреки че са свързани със симпатиковата нервна система (Mayo Clinic, 2014).
Освен това е възможно тази патология да се класифицира в два основни типа, с подобни признаци и симптоми, но с диференциални етиологични причини (Mayo Clinic, 2014):
- Тип I: обикновено се появява след като страда от заболяване или нараняване, което не уврежда директно периферните нерви на първоначалната област. Това е най-често срещаният вид, като около 90% от засегнатите изглеждат Sudeck синдром тип I.
- Тип II : обикновено се появява след като страда от медицинско състояние или събитие, което частично или напълно променя някой от нервните разклонения на крайника или първоначалната област.
Етиологичните фактори, най-свързани с тази патология, включват: травми, хирургия, инфекции, изгаряния, радиация, парализа на инсулт, инфаркти, гръбначни патологии или промени, свързани с кръвоносните съдове (Национална организация за редки нарушения, 2007).
От друга страна, трябва да подчертаем, че при някои засегнати не е възможно да се идентифицира факторът, който предизвиква, а освен това са документирани и семейни случаи на заболяването, така че потенциалното поле на изследване ще бъде анализът на генетичните модели на тази патология.
Последните изследвания показват, че синдромът на Sudeck може да бъде повлиян от наличието на различни генетични фактори. Идентифицирани са няколко семейни случая, при които тази патология представлява ранно раждане, с повишено присъствие на мускулна дистония и освен това, някои от неговите членове са силно засегнати (Национален институт за неврологични заболявания и инсулт, 2015).
диагноза
Първоначалната диагноза на синдрома на Sudeck се основава на клинично наблюдение (Kirkpatrick et al., 2003).
Медицинският специалист трябва да разпознае някои от най-често срещаните характеристики и прояви в тази патология, поради което диагнозата обикновено се прави въз основа на следния протокол (Kirkpatrick et al., 2003):
- Оценка на характеристиките на болката (времева еволюция, засегнати области и др.).
- Анализ на функцията на симпатиковата нервна система.
- Анализ на възможното наличие на оток и възпаление.
- Оценка на наличието на възможни нарушения на движението.
- Оценка на кожната и мускулната структура (наличие на дистрофия, атрофия и др.).
Освен това, след като се установи последователно подозрение за състоянието на тази патология, е необходимо да се използват различни лабораторни тестове, за да се изключи наличието на други диференциални патологични процеси.
Някои от най-често използваните тестове включват рентгенография, денситометрия, компютъризирана аксиална томография, ядрено-магнитен резонанс или гаммаграфия (Cuenca Gonzáles et al., 2012).
В допълнение, използването на други тестове като интра-костно флебография, термография, кожна флуксиметрия или Q-SART също е докладвано в медицинската литература (Cuenca Gonzáles et al., 2012).
лечение
В момента няма идентифицирано лечение за синдром на Sudeck, главно поради липсата на познания за етиологичните и патофизиологичните механизми.
Въпреки това, има голямо разнообразие от терапевтични подходи, които могат да бъдат ефективни в контролирането и облекчаването на признаците и симптомите, понесени от засегнатите хора.
Така Националният институт по неврологични нарушения и инсулт (2015) посочва някои от най-използваните терапии:
- Физическа рехабилитация.
- Фармакологично лечение: аналгетици, нестероидни противовъзпалителни средства, кортикостероиди, антиконвулсанти, антидепресанти, морфин и др.
- Фармакологична нервна симпатектомия (блокиране на разклоненията на симпатиковия нерв чрез инжектиране на анестетици.
- Хирургична нервна симпатектомия (увреждане или разрушаване на някои нервни области на симпатиковата част).
- Нервна електростимулация.
- Интратектална инфузия на аналгетични и опиатни лекарства.
- Възникващи лечения или в експериментална фаза: интравенозен имуноглобулин, кетамин или хипербатни камери, между другото.
Медицинска прогноза
Медицинската прогноза и еволюцията на патологията варират значително при засегнатите хора. В някои случаи е възможно да се наблюдава пълна и спонтанна ремисия на симптомите.
В други случаи обаче, както болката, така и други патологии обикновено присъстват необратимо, постоянно и са резистентни към фармакологичните терапии.
Освен това, специалистите в лечението на болката и синдрома на Судек посочват, че е от съществено значение рано да се подходи към патологията, тъй като помага да се ограничи неговата прогресия.
Синдромът на Судек остава малко позната болест, има няколко клинични проучвания за изясняване на причините, клиничния ход и ролята на експерименталните терапии.